DEFEITOS ÓSSEOS EM ARTROPLASTIA TOTAL DE JOELHO PRIMÁRIA
ENXERTIA AUTÓLOGA x CUNHAS METÁLICAS
Por Paulo Alencar # e Rogério Fuchs *
# Cirurgião Ortopedista, médico do Hospital de Clínicas da UFPR, em Curitiba, membro da Sociedade Brasileira de Cirurgia do Joelho.
* Cirurgião Ortopedista, médico do Hospital Novo Mundo de Curitiba, presidente da Sociedade Brasileira de Cirurgia do Joelho 2007-2008.
Defeitos segmentares assimétricos são achados freqüentes em artroplastias totais de joelho (ATJ) primárias, principalmente no lado tibial. São causadas por gonartrose avançada produzindo perda óssea posteromedial , no caso de deformidades em varo, ou lateral, no caso de genu valgum. Na prática, o que se observa é que os defeitos do planalto tibial posteromedial, presentes nos casos de deformidade angular em varo, atingem até a periferia da tíbia, produzindo em defeito segmentar. Nas deformidades em valgo, o defeito no planalto lateral geralmente é central, a cortical se mantém integra, e a estabilidade é obtida facilmente, apenas com preenchimento do defeito cavitário com osso moído. Outras possíveis causas de defeito que necessitam atenção especial são seqüelas de fraturas ou osteonecrose.
Pequenos defeitos tibiais habitualmente são eliminados no corte ósseo, perpendicular ao eixo mecânico do membro inferior. A altura do nível de corte é baseada no lado não afetado pela deformidade angular, e em geral tem cerca de 10 mm de altura. No caso de joelhos com deformidade em varo, o defeito posteromedial é eliminado se for menor que 10 mm. Alguns defeitos residuais, de até 5 mm de altura, podem ser preenchidos pelo manto de cimento, ou por tecido ósseo autólogo moído, se forem centrais, com bons resultados a longo prazo 12.
Entretanto, defeitos maiores necessitam de abordagem diferente, para neutralizar forças de cizalhamento presentes. As opções habituais são: o uso de enxertos ósseos estruturais ou cunhas/blocos metálicos. A opção de fazer o corte da tíbia em nível mais distal, apesar de tentadora, leva a maior incidência de falha do componente tibial, pois o tecido esponjoso é menos denso a medida que se avança distalmente.
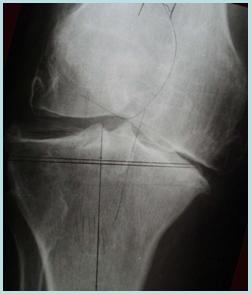
Durante o planejamento pré-operatório o cirurgião deve estar alerta para a necessidade de correção de defeitos ósseos maiores. O corte tibial é planejado para ser feito a 90º do eixo longitudinal, e a presença de defeitos detectada. Com isso podemos antever problemas e programar o uso de enxertos estruturais ou cunhas metálicas (Figura 1).

ENXERTOS ÓSSEOS
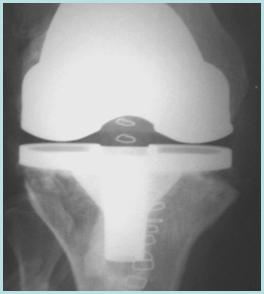
O uso de enxerto ósseo em ATJ tem sido objeto de diversas publicações. É indicado, em forma de osso moído, no preenchimento de defeitos centrais, que não atinjam o osso cortical, e nesse caso seu papel é principalmente restaurar o estoque ósseo, já que a maior parte do apoio do componente tibial se faz no osso periférico. No caso de defeitos segmentares, que incluam a cortical, está indicado quando mais de 40% da área de carga está comprometida e de profundidade acima de 5 mm 10. No caso de ATJ primárias, fragmentos do côndilo femoral ou planalto tibial contralateral são fontes óbvias de enxerto ósseo autólogo, desde que a falha tenha pequenas dimensões (Figura 2).
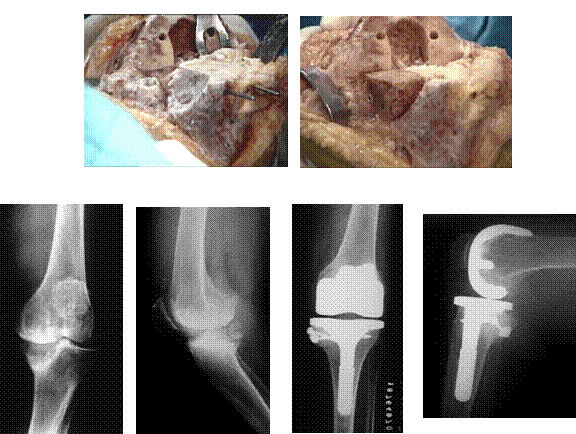
As técnicas descritas para adaptação do enxerto ao osso hospedeiro incluem a restauração do alinhamento do eixo mecânico do membro inferior, e a preparação adequada do leito receptor até a obtenção de osso sangrante, apropriado para consolidação do enxerto. Outro cuidado a ser tomado é a perfeita adaptação do enxerto ao leito hospedeiro na superfície de apoio da prótese, para evitar a penetração de cimento acrílico na interface, o que pode ser causa de não consolidação. Para esse fim, após fixação do enxerto estrutural, pode-se utilizar tecido ósseo moído para selar a junção. Há variações, contudo, no formato que deve ter o leito ósseo, se deve ser horizontalizado para que o enxerto não sofra forças de cizalhamento, mas apenas compressivas (11,12), ou se deve ficar no seu formato original, em geral ligeiramente oblíquo, o que evitaria o sacrifício de tecido ósseo vivo adicional (2,9). Existem ainda controvérsias na forma de fixação do enxerto ao osso, variando desde osteossíntese rígida com dois parafusos (4,7), não tão sólida com fios de Kirschner (9,11) ou mesmo sem utilização de nenhum material de síntese 9.
Os resultados publicados na literatura refletem os eventuais problemas técnicos para restaurar o alinhamento do eixo mecânico e o preparo adequado do leito hospedeiro. Dorr e colaboradores 12 relataram sucesso na incorporação de enxerto em 22 joelhos entre 24, sendo que houve pseudoartrose em 2 e colapso do enxerto em um destes pacientes. Windsor e colaboradores 2 defenderam o uso de enxerto ósseo, preferencialmente autólogo, no tratamento de defeitos tibiais diversos, mesmo de grandes dimensões. Aglietti e colaboradores 4 relataram 17 artroplastias com uso de enxerto autólogo, fixado com 1 ou 2 parafusos, tendo obtido consolidação em 14 casos, e em 3 houve união fibrosa, sem que tenha ocorrido necrose ou colapso. Enfatizaram a importância da técnica cuidadosa e alinhamento adequado. Barreto e colaboradores 11 referiram que enxerto ósseo foi necessário em 20 joelhos entre 182 artroplastias primárias, tendo utilizado tecido autólogo em 18 e homólogo em 2 pacientes. Alguns poucos trabalhos relatam o comportamento biológico do enxerto a longo prazo. Parks e Engh 8 examinaram a estrutura histológica de 9 enxertos, de origem autóloga ou homóloga. Os enxertos homólogos estavam integrados e intactos no período pós-operatório médio de 4 meses, mas não revascularizados em sua estrutura total. Os enxertos autólogos mostraram-se totalmente revascularizados. Os autores comentaram que o uso de hastes intramedulares longas possa ter contribuído para o sucesso das operações, por reduzirem o estresse a que os enxertos foram submetidos.
AUMENTOS METÁLICOS (CUNHAS E BLOCOS)
Do ponto de vista mecânico, o uso de aumentos metálicos é um conceito atraente. Em estudos realizados testando-se as diversas opções de reconstruções em defeitos tibiais, o uso de cimento, associado ou não a parafusos, mostrou-se inadequado quando para suportar cargas mecânicas, e a utilização de próteses feitas sob medida mostrou-se a melhor opção. Contudo, o uso de cunhas metálicas modulares conferiu quase a mesma capacidade de suportar cargas que as próteses custom made, com a vantagem daquelas poderem ser confeccionadas no intraoperatório 5 . Esse achado levou ao desenvolvimento de sistemas de artroplastias que incorporam a possibilidade de adaptar cunhas e blocos metálicos a componentes primários (Figura.4)
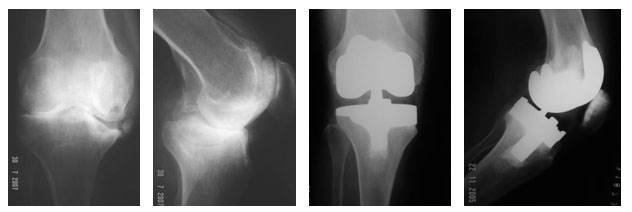
O uso de hastes intramedulares associado a cunhas e blocos é discutível, e pode ser necessário caso não se consiga estabilizar o implante de prova apenas com a haste curta habitual. A haste reduz o estresse dos elementos articulares pela redistribuição de carga no canal medular.
O resultado do uso de cunhas e blocos metálicos, principalmente no lado tibial, tem sido publicado em diversos artigos. Rand 5 tratou 28 joelhos em 25 pacientes com aumentos metálicos na tíbia, sendo 24 mediais e 4 laterais. O resultado com 2 anos e meio após a operação em média foi excelente em 79% e bom em 21%. Havia linhas radiotransparentes em 13 joelhos, mas não eram progressivas.
Pagnano e colaboradores 6 acompanharam os 25 pacientes com 28 joelhos operados que já haviam sido relatados por Rand, e após 5,6 anos de média de segmento pós-operatório, não houve deterioração da interface aumento metálico/prótese ou aumento/prótese/osso com o tempo adicional.
Brand e colaboradores 3 recomendaram também o uso de aumentos metálicos no componente tibial. Apesar de encontrarem presença de linhas radiotransparentes em 25% das artroplastias após 3 anos e meio de pós-operatório, constataram que não eram progressivas e não estavam associadas a falhas dos implantes.
Sem dúvida, um dos aspectos relevantes no uso de cunhas e blocos metálicos é seu alto custo, o que faz com que a opção por uso de enxerto seja mais atraente em situações em que ambas as soluções possam ser empregadas.
O cirurgião, face a um defeito significativo que mereça considerações se deve utilizar aumento metálico ou enxerto ósseo, deve ainda levar em conta a idade e a atividade do seu paciente. Devido a maior possibilidade de ser necessária uma cirurgia de revisão da prótese no futuro em pacientes jovens e ativos, possivelmente a opção de enxertar o defeito possa levar a reconstrução biológica do defeito ósseo, tornando o procedimento futuro mais facilmente solucionável.
Referências
- BROOKS P J, WALKER P S, SCOTT R D: Tibial Component Fixation in Deficient Tibial Bone Stock. Clin Orthop 184: 302-8, 1984.
- WINDSOR R E, INSALL J N, SCULCO T P: Bone Grafting of Tibial Defects in Primary and Revision Total Knee Arthroplasty. Clin Orthop 205: 132-7, 1986.
- BRAND M G, DALEY R J, EWALD F C, et al: Tibial Tray Augmentation with Modular Metal Wedges for Tibial Boné Stock Deficiency. Clin Orthop 248: 71, 1989
- AGLIETTI P, BUZZI R, SCROBE F: Autologous Bone Grafting for Medial Tibial Defects in Total Knee Arthroplasty. J Arthroplasty 6(4): 281-94, 1991.
- RAND J A: Bone Deficiency in Total Knee Arthroplasty. Use of metal wedge augmentation. Clin Orthop 271: 63-71, 1991.
- PAGNANO M W, TROUSDALE R T, RAND J A: Tibial Wedge Augmentation for Bone Deficity in Total Knee Arthroplasty. A Follow-up Study. Clin Orthop 321: 151-5, 1995.
- FEHRING T K, PEINDL R D, HUMBLE R S, HARROW M E, FRICK S L: Modular Tibial Augmentation in Total Knee Arthroplasty. Clin Orthop 327: 207-17, 1996.
- PARKS N L, ENGH G A: The Ranawat Award. Histology of nine structural bone grafts used in total knee arthroplasty. Clin Orthop 345: 17-23, 1997.
- WATANABE W, SATO K, ITOI E Autologous Bone Grafting without Screw Fixation for Tibial Defects in Total Knee Arthroplasty. J Orthop Sci 6(6): 481-6, 2001.
- CUCKLER J M: Bone Loss in Total Knee Arthroplasty: Graft Augment and Options. J Arthroplasty 19(4) supplem. 1: 56-8, 2004.
- BARRETO J M, ALBUQUERQUE R P, OLIVEIRA P G, MALTA M: Enxertia Óssea em Artroplastia Primária de Joelho: avaliação transoperatória. Rev Bras Ortop 41(10): 399-404, 2006.
- DORR L D, RANAWAT C S, SCULCO T A, McKASKILL B, ORISEK B S: Bone Graft for Tibial Defect in Total Knee Arthroplasty. Clin Orthop 446: 4-9, 2006
- PIERZCHALA A, KUSZ D: The Use of Structural Autograft for Massive Boné Defects in Primary Total Knee Replacement. Ortop Traumatol Rehabil 8(2): 195-200, 2006.