Autor
Rogério Fuchs
Médico Ortopedista do Hospital Novo Mundo e Membro do grupo de Joelho/Quadril do Hospital de Clínicas da Universidade Federal do Paraná – Curitiba/Pr.
Membro Titular da SBOT, SBCJ, ISAKOS.
Presidente da Sociedade Brasileira de Cirurgia do Joelho / 2007-2008
Colaborador
Thiago Fuchs
Médico Ortopedista do Hospital Novo Mundo e Estagiário R-4 do Grupo de Joelho/Quadril do Hospital de Clínicas da Universidade Federal do Paraná – Curitiba/Pr.
Membro Titular da SBOT e SBCJ
INTRODUÇÃO
As infecções periprotéticas apresentam um enorme desafio aos cirurgiões que realizam artroplastias. Muitos esforços tem sido dispensados por muitos médicos e cientistas no intuito de diminuir as taxas de infecção pós-artroplastia, mas a percentagem de pacientes que desenvolvem uma infecção após uma artroplastia total de joelho (ATJ) ainda está em torno de 0,4 a 2.0% (1,2). Existe a tendência atual de ser realizado um número cada vez maior de ATJ, pois a população está envelhecendo e esta cirurgia também está sendo indicada em pacientes cada vez mais jovens. A complexidade e os gastos cada vez aumentam mais por causa do aumento de germes resistentes. Com isto, diariamente convivemos com maiores desafios no sentido de prevenir qualquer infecção, bem como planejar o melhor tratamento quando ela surge após uma ATJ.
Palavras-chave: – joelho; artroplastia, infecção periprotética; diagnóstico; prevenção.
OBJETIVOS
Este capítulo tem como objetivo auxiliar o leitor para:
– tomar medidas no sentido de prevenir uma infecção;
– suspeitar de possível infecção em pacientes com dor pós-ATJ;
– utilizar os meios disponíveis para diagnóstico com o objetivo de afastar ou confirmar possível infecção;
– orientar as possibilidades de tratamento em pacientes com infecção pós-ATJ.
PREVENÇÃO
Nós podemos tomar várias medidas no sentido de prevenir a infecção pós-ATJ. No pré-operatório devemos procurar identificar os fatores relacionados ao paciente, procurando fazer a descolonização se assim for necessária, bem como usar antibiótico no pér-operatório(3,4). Os antibióticos profiláticos são efetivos para a prevenção de infecção do sítio operatório, devendo ser administrados uma hora antes da incisão, ou seja, antes da indução anestésica. Os antibióticos mais recomendados são a cefazolina ou cefuroxime, reservando a clindamicina ou a vancomicina para os pacientes alérgicos ao “beta-lactam”. Os pacientes colonizados com MRSA (estafilococos aureus meticilino-resistente) também são candidatos ao uso profilático da vancomicina(4).
*** LEMBRAR
“Os antibióticos são muito importantes para a prevenção de infecções peri-protéticas e devem ser administrados antes da indução anestésica”.
Questão – 1:
Os antibióticos profiláticos mais indicados (1ª escolha) para a prevenção da infecção periprotética são:
- Vancomicina e rifampicina
- Penicilina e clindamicina
- Cefazolina e cefuroxime
- Ciprofloxacina e oxacilina
– Resposta no final do capítulo
Fatores de risco do paciente
As infecções periprotéticas estão associadas a vários fatores de risco do próprio paciente, que incluem má nutrição, fumo, álcool, infecção do trato urinário e obesidade entre outros (Tab.1)
Tabela.1
Fatores de riscos associados com infecção pós-ATJ
– Diabetes
– Artrite reumatoide
– Desnutrição
– Tabagismo
– Alcoolismo
– Corticóide
– Quimioterapia
– Câncer
– Anticoagulação excessiva por medicamentos
– Infecção trato urinário
– Cirurgia complexa com excesso de exposição
– Revisões
Dentro destes fatores acima, a presença de diabetes, obesidade e idade mais baixa são riscos importantes, podendo elevar em três vezes o risco de infecção pós-ATJ(3). No estudo de Winiarsky e cols, o papel da obesidade se mostrou muito importante como risco maior de infecção(5). Na avaliação de 1768 ATJs, no grupo de obesos mórbidos (IMC > 40 kg/m2) a taxa de complicações da ferida operatória foi de 22% com cinco infecções profundas; em contraste, no grupo de controle (não mórbidos), a taxa de complicações da ferida foi de 2% e somente 0,6% de infecção profunda.
*** LEMBRAR
“Os pacientes com estes fatores de risco devem ser avisados no pré-operatório de suas condições e maior possibilidade de infecção. Se possível, devemos tomar medidas que minimizem estes fatores”.
Em relação à cirurgia em si, quando são mais complexas, demoradas ou nos casos de revisões, nós podemos esperar que ocorram mais complicações, com possível infecção. No pós-operatório, se observarmos a formação de hematoma ou drenagem persistente, também há risco maior de infecção, onde devemos ficar atentos e agir de maneira pronta e adequada, no sentido de evitar possível contaminação local.
Questão – 2:
Em relação aos fatores de risco dos pacientes, podemos dizer que são mais importantes:
- Obesidade e mulheres
- Raça negra e amarela
- Diabetes e obesidade
- Infecção trato intestinal e pacientes cardiopatas
Resposta no final do capítulo
Diagnóstico
A avaliação dos pacientes com suspeita de infecção pós-ATJ deve seguir uma sequencia lógica, ou seja, devemos seguir um caminho racional e viável, sem “fechar os olhos” e tentar “negar” a possibilidade de infecção. Esta avaliação poderá nos conduzir ao diagnóstico de modo mais efetivo e correto.
A “American Academy of Orthopaedic Surgeons” (AAOS) publicou suas diretrizes (“clinical practice guidelines”) para o diagnóstico de infecção peri-protética do quadril e joelho(6), conforme o resumo a seguir. Estas recomendações não são únicas e devem ser sempre analisadas em conjunto e de acordo com as circunstâncias de cada paciente.
1 – Na ausência de evidências reais para estratificação dos riscos de potencial infecção, é consenso dos autores que os exames/testes a serem realizados devem seguir uma linha para definir se existe alta ou baixa probabilidade de infecção pós-artroplastia.
Estratificação da probabilidade de infecção:
ALTA – Um ou mais sintomas (dor / rigidez pós-artroplastia) e pelo menos um ou mais:
– fatores de risco (diabetes,obesidade,infecção prévia, infecção superficial, tempo cirúrgico >
2,5 horas, imunossupressão), OU
– achados do exame físico (derrame articular, calor local, rubor e fístula articular), OU
– soltura precoce do implante ou osteólise (RX)
BAIXA – Somente dor e rigidez articular e NENHUM:
– fator de risco, OU
– achado de exame físico, OU
– soltura precoce do implante.
Recomendação: consenso
2 – Testes de velocidade de eritrosedimentação (VHS) e proteína-C-reativa (PCR), sempre que exista a possibilidade de ser infecção.
Recomendação: forte
3 – Nos pacientes com suspeita de infecção pós-ATJ, deve-se fazer punção articular quando o VHS ou PCR estiverem com valores alterados. O líquido aspirado deve ser enviado para cultura, contagem de células sanguíneas brancas e contagem diferencial.
Recomendação: forte
4 – Recomendação de abordagem seletiva para aspiração articular, nos pacientes pós-ATQuadril baseada na probabilidade de infecção e nos resultados do VHS e PCR. O líquido aspirado deve ser submetido à mesma avaliação descrita no ítem 3.
– se um dos testes OU os dois (VHS ou PCR) estiverem alterados, com alta probabilidade de infecção, fazer aspiração;
– se um dos testes OU os dois estiverem alterados, com baixa probabilidade, fazer aspiração ou anatomopatológico de tecido (se for realizada a reoperação);
– se os dois testes estiverem alterados, com baixa probabilidade, fazer aspiração;
– se só um OU outro teste for alterado, com baixa probabilidade, aguardar mais três meses e fazer reavaliação;
– se a probabilidade for alta ou baixa, porém com os testes normais e mesmo com reoperação, não fazer mais nenhum teste.
Recomendação: forte
5 – A aspiração do quadril deve ser repetida se houver discrepância entre a probabilidade de infecção e o resultado da cultura da aspiração inicial.
Recomendação: moderada
6 – Na ausência de evidências reais, nos pacientes julgados como baixa probabilidade de infecção pós-ATQ e sem planejamento de reoperação, que apresentam valores anormais de VHS OU PCR, recomenda-se reavaliação dentro de três meses.
Recomendação: consenso
7 – Na ausência de evidências reais, há recomendação que a aspiração do joelho deve ser repetida, quando existe discrepância entre a probabilidade de infecção e o resultado da cultura da aspiração inicial.
Recomendação: consenso
8 – Deve-se suspender o antibiótico por no mínimo duas (2) semanas antes de fazer punção articular para cultura.
Recomendação: moderada
9 – Os exames de medicina nuclear são opções válidas na tentativa de firmar o diagnóstico de infecção pós-artroplastia.
Recomendação: fraca
10 – O teste do “Gram” intraoperatório não deve ser utilizado para afastar infecção.
Recomendação: forte
11 – O exame anatomopatológico de congelação de tecidos periprotéticos pode ser muito útil para afastar ou confirmar o diagnóstico de infecção pós-artroplastia.
Recomendação: forte
12 – Durante a reoperação de paciente com infecção pós-artroplastia, devemos colher diversas amostras de líquidos e tecidos para novas culturas.
Recomendação: forte
13 – Não se deve iniciar antibiótico em pacientes com suspeita de infecção pós-artroplastia antes de ser feita a colheita das amostras para cultura.
Recomentação: forte
Questão – 3:
Segundo a AAOS, esta recomendação: “Nos pacientes com suspeita de infecção pós-ATJ, deve-se fazer punção articular quando o VHS ou PCR estiverem com valores alterados. O líquido aspirado deve ser enviado para cultura, contagem de células sanguíneas brancas e contagem diferencial”, é considerada:
A – consenso
B – fraca
C – moderada
D – forte
Resposta no final do capítulo
A história e o exame físico inicialmente já podem nos levar a pensar em possível infecção pós-ATJ. É muito comum, que os pacientes com infecção pós-ATJ relatem dor contínua, diminuição do arco de movimento ou rigidez do joelho. A presença de febre e mal estar é sugestiva de infecção, mas não é comumente encontrada. Se existe a presença de fístula ativa, a articulação é considerada infectada, até prova em contrário.
O próximo passo na avaliação de pacientes com suspeita de infecção são os testes laboratoriais. Os exames de VHS e PCR devem ser realizados nos pacientes com suspeita de infecção(7). Os valores de VHS acima de 30 mm/hora e PCR acima de 10mg/L são altamente sugestivos de infecção. Deve-se levar em conta que estes valores podem ser afetados em função do sexo, idade e comorbidades do paciente, bem como ainda estarem elevados até 30 a 60 dias no pós-operatório.
Na suspeita de infecção, a seguir devemos realizar a aspiração da articulação para análise do líquido periprotético para contagem celular e determinar os valores absolutos dos leucócitos e percentagem dos neutrófilos (8,9). Os valores encontrados entre 1100 e 3000 leucócitos/uL indicam infecção. A percentagem de neutrófilos acima de 60% também indica infecção. Também devemos realizar culturas deste líquido sinovial para tentar identificar a bactéria e sua sensibilidade aos antibióticos. O teste de “Gram” tem pouca validade para o diagnóstico.
No período pós-operatório imediato, estes testes podem ainda estar elevados, mesmo não sendo infecção. Bedair e cols, em seu estudo nos mostram que quando há infecção estes valores são muito mais elevados, ou seja, a contagem de leucócitos acima de 27.800 células/uL é o melhor preditor de infecção (10).
Questão – 4:
Na análise dos valores do VHS e PCR, podemos dizer que os seguintes valores, respectivamente são altamente sugestivos de infecção:
A – 50 mm/hora e 10 mg/L
B – 30 mm/hora e 10 mg/L
C – 10 mm/hora e 30 mg/L
D – 30 mm/hora e 30 mg/L
Resposta no final do capítulo
Questão – 5:
No pós-operatório precoce de uma ATJ, a contagem de leucócitos do líquido sinovial considerada altamente sugestiva de infecção, é a seguinte ?
A – 17.800 céls/uL
B – 27.800 céls/uL
C – 58.700 céls/uL
D – 18.700 céls/uL
Resposta no final do capítulo
*** LEMBRAR
“No pós-operatório tardio de uma ATJ, a análise do líquido sinovial com contagem de células entre 1100 e 3000 leucócitos/uL e diferencial acima de 60% de neutrófilos é altamente sugestiva de infecção”.
Num estudo recente de Cipriano e cols, foi demostrado que mesmo nas ATJs realizadas em pacientes com diagnóstico de artrite inflamatória, os valores acima descritos são os mesmos para o diagnóstico de infecção(11) . Isto quer dizer, que não devemos subestimar os valores elevados, atribuindo-os à artrite inflamatória.
O exame histopatológico de tecidos periprotéticos também pode ser muito útil para o diagnóstico de infecção(12). Entretanto, para este exame ser acurado e sensitivo é necessário ter disponível um patologista experiente. O critério histológico para diagnóstico de infecção é controverso, mas no geral é aceito que entre cinco e 10 PMNs por campo de grande aumento, é altamente sugestiva a presença de infecção e se for acima de 10 PMNs o diagnóstico é confirmado.
O estudo de Parvizi e cols(13) realizado pelo “Grupo de estudo da Musculoskeletal Infection Society”, apresenta as novas definições de infecção periprotética, afirmando que existe infecção quando:
1 – existe uma fístula com comunicação com a prótese; OU
2 – o patógeno é definido por cultura de pelo menos duas (2) amostras de tecido ou líquido sinovial; OU
3 – observamos a presença de quatro (4) destes seis critérios:
- VHS e PCR elevados,
- contagem elevada de leucócitos no líquido sinovial,
- contagem diferencial elevado de neutrófilos (PMN%),
- presença de líquido sinovial purulento,
- microorganismo isolado em uma cultura de tecido ou líquido sinovial,
- exame anatomopatológico de tecido com mais de cinco (5)
neutrófilos por campo de grande aumento em cinco (5) campos, com magnificação de 400x.
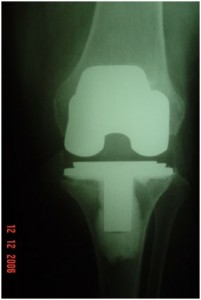
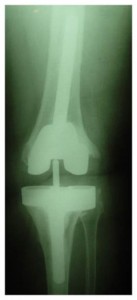
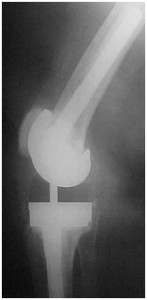
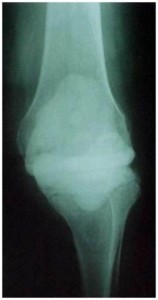
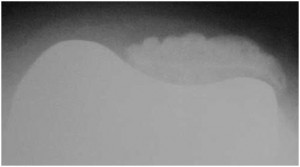
A avaliação radiográfica sempre é parte importante no seguimento das ATJs, e mais ainda na presença de sinais e sintomas adversos e suspeita de possível infecção. No pós-operatório precoce de uma ATJ, mesmo que a infecção seja confirmada, é muito pouco provável que ocorram alterações radiográficas. Mas devemos sempre ficar atentos para as alterações radiográficas (área de radioluscência em torno dos componentes/cimento, reação periostal ou osteólise) que surjam dentro de primeiro ou segundo ano de pós-operatório (Fig.1). Na presença de dor e com estas alterações, até prova em contrário, o diagnóstico é soltura por infecção.
*** LEMBRAR
“Paciente no 1° ou 2° ano pós-ATJ, com queixa de dor no joelho e alterações radiográficas de soltura de componente, até prova em contrário é infecção”.
Tratamento
No tratamento de uma infecção pós-ATJ podemos utilizar a classificação clínica proposta por Segawa e cols(14) .
– Tipo-I – Infecção identificada durante culturas de rotina de material colhido durante uma cirurgia de revisão de ATJ quando não havia diagnóstico prévio de infecção. A abordagem é feita com o uso de antibióticos por via endovenosa (EV) durante seis (6) semanas e complementado por via oral (VO), sempre com orientação de infectologista.
– Tipo-II – Infecção precoce nos primeiros 30 dias pós-ATJ. Neste caso, comumente os implantes ainda estão fixos. A abordagem é feita através de desbridamento cirúrgico extenso, sinoviectomia e troca do polietileno tibial para tentar eliminar o biofilme e fazer uma melhor limpeza na região posterior do joelho. O uso do antibiótico segue o mesmo padrão descrito acima, com supervisão do infectologista.
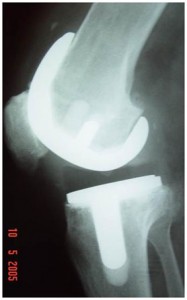
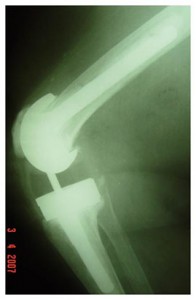
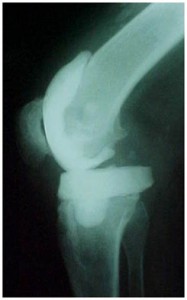
– Tipo-III – Infecção aparece após muitos anos da cirurgia primária e normalmente por via hematogênica (local primário conhecido, na maioria dos casos). Se os sintomas presentes surgiram antes de três semanas e os componentes da prótese estão fixos, fazemos o mesmo procedimento acima (tipo-II), isto é, desbridamento cirúrgico e troca do polietileno, seguido de antibiótico EV e VO se assim for necessário (Fig.2-A,B).
e troca do polietileno.
mento e troca do polietileno.
Tipo-IV – Infecção surge após 30 dias da cirurgia primária, sendo classificada como infecção crônica. Muito frequentemente, nestes casos o(s) componente(s) da prótese apresentam sinais de soltura, com possível instabilidade médio-lateral ou ântero-posterior. A abordagem para tratamento pode ser feita em um (1) ou dois (2) tempos. A decisão depende de vários fatores, como: prótese fixa ou não, tipo de germe isolado, sensibilidade aos antibióticos, condições clínicas e possíveis comorbidades do paciente.
Na abordagem num tempo único, realizamos a retirada dos componentes da prótese, retirada de todo cimento ósseo, sinoviectomia e desbridamento extenso da articulação. A seguir deve-se trocar todo o material e campos cirúrgicos, por outros novos e esterilizados. A prótese de revisão é implantada e fixada com cimento com antibiótico (fábrica, mais adição de outro antibiótico – 1g de vancomicina por pacote de cimento – mais comum). No pós-operatório, segue o mesmo protocolo de antibiótico EV e/ou VO, segundo orientação do infectologista. Segundo Jämsen e cols, as taxas de sucesso nas revisões em um tempo, variam de 73 a 100% (17).
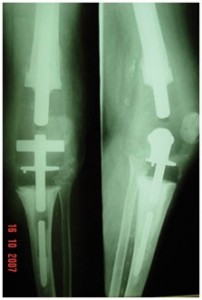
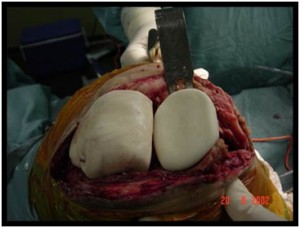
Na revisão em dois tempos, deve-se realizar o mesmo procedimento acima para retirada dos implantes e cimento, desbridamento, sinoviectomia, etc. A seguir utiliza-se um espaçador impregnado com antibiótico (fábrica, mais adição de outro antibiótico – 3-4g de vancomicina por pacote de cimento – mais comum). Este espaçador pode ser fixo ou móvel (Fig.3-A,B,C), de acordo com a gravidade do caso (perda óssea, partes moles) e preferência do cirurgião.
meses de PO – soltura por infecção
*** LEMBRAR
“Nos casos de infecção crônica, a reimplantação em dois tempos é considerada como “padrão ouro”, pois propicia melhores resultados quanto à cura da infecção e sobrevida da prótese”.
Questão – 6:
Na presença de infecção aguda (menos de três semanas) pós-ATJ, em pacientes sem comorbidades, com prótese fixa, podemos dizer:
A – nunca devemos fazer procedimento de desbridamento e troca do polietileno;
B – uso isolado de antibiótico é a opção mais indicada.
C – o procedimento de desbridamento e troca do polietileno pode ser indicado, apresentando resultados satisfatórios em torno de 40%;
D – sempre devemos realizar cirurgia de revisão em dois tempos;
Resposta no final do capítulo.
A cirurgia de reconstrução com “próteses tumorais” ou constritas é de indicação excepcional, sendo considerada “cirurgia de salvação” (Fig.5). A indicação seria nos casos extremamente graves, com instabilidade e perdas ósseas que são impossíveis de reconstrução através de todas as outras formas descritas acima. Elas são indicadas em pacientes idosos e de baixa demanda, pois há muita sobrecarga sobre o implante e o osso remanescente, com grande possibilidade de falha nos pacientes mais jovens e ativos.
CONCLUSÕES
A infecção pós-ATJ felizmente é rara, mas é improvável que seja totalmente eliminada. Os esforços devidos aos pacientes (fatores de risco) e aos cirurgiões devem continuar, com foco na prevenção, na otimização dos cuidados dos hospitais e equipe médica quanto à assepsia dos materiais e técnicas cirúrgicas cada vez mais adequadas. Uma vez que exista suspeita clínica de infecção, nós devemos envidar todos os esforços e meios auxiliares possíveis para confirmar ou afastar o diagnóstico de infecção. Através dos exames laboratoriais e análise do líquido sinovial da articulação, é possível confirmar o diagnóstico na grande maioria dos pacientes sem maiores custos financeiros.
Após a confirmação do diagnóstico, o tratamento deve ser instituído de maneira mais adequada e rápida possível, pensando em possível salvamento dos implantes ou se isto não é possível, realizar os procedimentos para curar a infecção e proceder a reimplantação da prótese de revisão, que quando realizada em dois tempos, leva a melhores resultados finais a longo prazo.
REFERÊNCIAS
- Mahomed NM, Barrett J, Katz JN, Baron JÁ, Wright J, Losina E. Epidemiology of total knee replacement in the United States Medicare population. J Bone Joint Surg Am. 2005;87:1222-8.
- Kurtz SM, Ong KL, Lau E, Bozic KJ, Berry D, Parvizi J. Prosthetic joint infection risk after TKA in the Medicare population. Clin Orthop Relat Res. 2010; 468:52-6.
- Garvin KL, Konigsberg BS. Infection following total knee arthroplasty. J Bone Joint Surg Am. 2011;93:1167-75.
- Rao N, Cannella B, Crossett LS, Yates AJ Jr, McGough R 3rd. A preoperative decolonization protocol for Staphylococcus aureus prevents orthopaedic infection. Clin Orthop Relat res. 2008;466:1343-8.
- Winiarsky R, Barth P, Lotke P. Total knee arthroplasty in morbidity obese patients. J Bone Joint Surg Am. 1998;80:1770-4.
- Della Valle C, Parvizi J, Bauer TW, DiCesare PE, Evans RP, Segreti J, et al. The diagnosis of periprosthetic joint infections of the hip and knee. J Bone Joint Surg Am. 2011;93:1356-7.
- Greidanus NV, Masri BA, Garbuz DS, Wilson SD, McAlinden MG, Xu M, et al. Use of erythrocyte sedimentation rate and C-reative protein level to diagnose infection before revision total knee arthroplasty. A prospective evaluation. J Bone Joint Surg Am. 2007;89:1409-16.
- Ghanem E, Parvizi J, Burnett RS, Sharkey PF, Keshavarzi N, Aggarwal A, et al. Cell count and differential of aspirated fluid in the diagnosis of infection at the site of total knee arthroplasty. J Bone Joint Surg Am. 2008;90:1637-43.
- Kersey R, Benjamin J, Marson B. White blood cell counts and differential in synovial luid of aseptically failed total knee arthroplasty. J Arthroplasty. 2000; 15:301-4.
- Bedair H, Ting N, Jacovides C, Saxena A, Moric M, Parvizi J, Della Valle CJ. The Mark Covnetry Award: diagnosis of early postoperative TKA infection using synovial fluid analysis. Clin Orthop Relat Res. 2011;469:34-40.
- Cipriano CA, Brown NM, Michael MA, Moric M, Sporer SM, Della Valle CJ. Serum and synovial fluid analysis for diagnosing chronic periprosthetic infection in patients with inflammatory arthritis. J Bone Joint Surg Am. 2012;94:594-600.
- Lonner JH, Desai P, Dicesare PE, Steiner G, Zuckerman JD. The reability of analisys of intraoperative frozen sections for identifying active infection during revision hip or knee arthroplasty. J Bone Joint Surg Am. 1996;78:1553-1558.
- Parvizi J, Zmistowski BS, Berbari EF, Bauer TW, Springer BD, Della Valle CJ et al. New definition for periprosthetic joint infection. Clin Orthop Relat Res. 2011;469:2992-94.
- Segawa H, Tsukayama DT, Kyle RF, Becker DA, Gustilo RB. Infection after total knee arthroplasty. A retrospective study of the treatment of eighty-one infections. J Bone Joint Surg Am. 1999;81:1434-45.
- Silva M, Tharani R, Schmalzried TP. Results of direct Exchange or debridement of the infected total knee arthroplasty. Clin Orthop Relat Res. 2002:404:125-31.
- Azzam KA, Seeley M, Ghanem E, Austin MS, Purtill JJ, Parvizi J. Irrigation and desbridement in the management of prosthetic joint infection: traditional indications revisited. J Arthroplasty. 2010;25:1022-27.
- Jämsen E, Stogiannidis I, Malmivaara A, Pajamaki J, Puolakka T, Konttinen YT. Outcome of prosthesis exchange for infected knee arthroplasty: the effect of treatment approach. Acta Orthop. 2009;80:67-77.
- Fehring TK, Odum S, Calton TF, Mason JB. Articulating versus static spacers in revision total knee arthroplasty for sepsis. The Ranawat Award. Clin Orthop Relat Res. 2000;380:9-16.
- Hofmann AA, Goldberg T, Tanner AM, Kurtin SM. Treatment of infected total knee arthroplasty using an articulating spacer: 2-to 12-year experience. Clin Orthop Relat Res. 2005;430:25-31.
- Haleem AA, Berry DJ, Hanssen AD. Mid-term to long-term followup of two-stage reimplantação for infected total knee arthroplasty. Clin Orthop Relat Res. 2004;428:35-9.
CASO CLÍNICO
Paciente J.I.N. com 68 anos de idade, sexo feminino, aposentada. Há 10 meses foi submetida à ATJ à esquerda com boa evolução no pós-operatório imediato. Até a consulta no 6° mês de PO não apresentava nenhuma queixa ou alteração no exame físico do joelho. A partir do 7° mês de PO passou a ter dores intermitentes, sem relação com trauma ou outra situação. As dores tornaram-se contínuas e nos últimos dias (antes do 10° mês de PO) vinha apresentando dificuldade para deambular. No exame físico a paciente apresentava dor durante a flexo-extensão do joelho, discreto calor local, edema discreto e arco de movimento de 0-90°.
Questão – 7:
Frente ao exposto acima, qual é a suspeita diagnóstica ?
R:…………………………………………………………………………….
Resposta no final do capítulo
Questão – 8:
Qual a conduta a seguir para tentar definir o diagnóstico ?
R:……………………………………………………………………………………………………………………………………………………………………………………………………………………………………………………………………………………………………………………………………
Resposta no final do capítulo
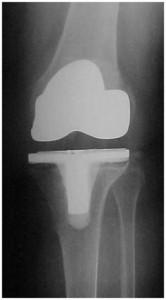
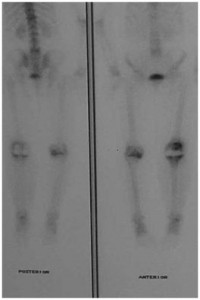
Frente ao exposto acima, realizamos os exames radiográficos de rotina e uma cintilografia óssea, que mostraram área de radioluscência sob o componente tibial e hipercaptação tibial na cintilografia óssea (Fig.7-A,B,C).
Pós-ATJ com hipercaptação
Após estes exames radiográficos e cintilografia, em conjunto com as queixas e exame físico, já é possível definir o quadro como “altamente provável infecção pós-ATJ” ? Porque ?
R:…………………………………………………………………………………………………………………………………………………………………………………………………………………………………………………………………………………………………………………………………..
Questão – 10:
Dentre os exames abaixo relacionados, quais são os mais indicados para confirmar nosso diagnóstico de infecção pós-ATJ ?
A – VHS e PCR
B – Hemograma e hemocultura
C – Análise celular e cultura do líquido sinovial
D – as respostas A e C são corretas
O exame do VHS era de 85 mm/hora e a PCR estava em 78 mg/L. A contagem de leucócitos foi de 5650 céls/uL e havia 72% de neutrófilos. A cultura foi negativa. Frente aos resultados destes exames, pela história e exame físico fechamos o diagnóstico de “infecção crônica pós-ATJ”, mesmo com a cultura negativa que pode ocorrer em 30-40% dos casos.
Questão – 11:
Com o diagnóstico firmado de “infecção crônica pós-ATJ”, qual é o procedimento mais indicado ?
A – Revisão em um tempo
B – Supressão somente com antibiótico
C – Desbridamento e troca do polietileno
D – Revisão em dois tempos
Resposta no final do capítulo.
A paciente foi submetida à retirada dos componentes da prótese primária (fêmur, tíbia e patela), retirada de todo cimento ósseo, desbridamento extenso e sinoviectomia. Foram colhidas cinco amostras (líquido e material periprotético) para exames de cultura e antibiograma. Após a limpeza foi confeccionado um espaçador móvel (Fig.8-A,B) de cimento com antibiótico (gentamicina de fábrica, mais 4g de vancomicina por pacote de cimento). O espaçador é moldado manualmente (Fig.8-C) “imitando” o componente femoral e o tibial.
Das cinco amostras colhidas para cultura, três foram positivas para estafilococos aureus meticilino-resistente. O esquema antibiótico foi orientado por infectologista, com uso de Vancomicina – 1g / EV / 12-12 horas durante seis semanas. Após isto, foram colhidos novos exames de VHS e PCR que mostravam valores normais.
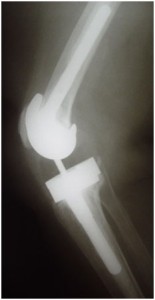
Após oito semanas da colocação do espaçador realizamos o 2° tempo da cirurgia com a implantação da prótese de revisão com uso de blocos metálicos no fêmur e tíbia para compensar as perdas ósseas, bem como hastes intramedulares no fêmur e tíbia (Fig.9-A,B). Não foi possível implantar um novo componente patelar em função da perda óssea e pouca espessura patelar residual. Durante o 2° tempo da cirurgia, novas amostras de tecidos foram colhidas para cultura, que apresentaram ausência de bactérias. Com estes resultados negativos não foi indicado mais nenhum tipo de antibiótico.
RESPOSTAS COMENTADAS
1 – C – Os germes mais comuns nas infecções pós-artroplastias são Gram positivos, especialmente os estafilococos (aureus ou epidermidis), que respondem bem na grande maioria dos casos de profilaxia com cefazolina ou cefuroxime. Os outros, ou não são específicos ou são de segunda escolha, conforme descrito no texto.
2 – C – Mais importantes são diabetes, obesidade, desnutrição e baixa idade. Os outros ou não constituem fatores de risco ou são menos frequentes.
3 – D – Estes testes são muito úteis e eficazes para nos levar a diagnóstico de infecção pós-ATJ, uma vez que sua sensibilidade e acurácia são elevadas.
4 – B – Os valores de VHS e PCR indicativos de infecção, são 30 mm/hora e 10 mg/L, respectivamente. Isto está bem evidenciado por vários estudos da literatura.
5 – B – Para diagnóstico de infecção precoce pós-artroplastia, o valor da contagem de células é de 27.800 céls/uL, conforme estudo da literatura.
6 – C – Em infecções agudas pós-ATJ (menos de 3 semanas), o desbridamento cirúrgico e a troca do polietileno é um procedimento aceitável, desde que a prótese esteja fixa, com resultados satisfatórios e salvamento da prótese em torno de 40%.
7 – Suspeita diagnóstica provável: Infecção pós-ATJ.
8 – Conduta a seguir: exames radiográficos, teste laboratoriais para avaliar o VHS e PCR, punção articular para análise das células e cultura do líquido sinovial.
9 – Sim. Até prova em contrário o diagnóstico é de infecção pós-ATJ, pois com queixas de dores, alterações no exame físico e radiografias mostrando soltura tibial em menos de um (1) ano de PO, esta é a hipótese mais provável.
10 – D – Os exames que nos fornecem mais dados para o diagnóstico são o VHS, PCR, análise celular e cultura do líquido sinovial. O hemograma e a hemocultura tem pouco ou nenhum valor.
11 – D – Revisão em dois tempos, pois o diagnóstico é de “infecção crônica” e apresenta soltura da prótese. Nestas condições, este é o procedimento de escolha com os melhores resultados.